Fiedrich Ebert Stiftung en Colombia (Fescol), ONG del Partido Socialdemócrata de Alemania que promueve investigaciones y eventos académicos con énfasis en lo laboral y sindical, recientemente presentó un estudio comparativo sobre la evolución y logros de los modelos y sistemas de salud y seguridad social en 5 países de América Latina: Brasil, Chile, Costa Rica, México y Colombia, en los últimos 10 años; estudio que fue preparado por grupos de investigadores para el denominado Atlas de los Sistemas de Salud de Salud de América Latina.
Hemos querido reseñar algunos de los aspectos de este estudio comparativo por considerarlo de interés, en momentos en que Colombia atraviesa por lo que algunos ya llaman el “colapso” del sistema de salud y el fracaso del modelo instituido por la Ley 100 de 1993. Esto claramente queda en evidencia en este estudio, en el que la particular situación de Colombia deja lamentables conclusiones.
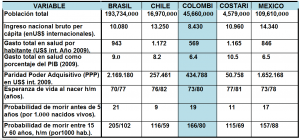
Una de ellas es que nuestro país muestra el Ingreso Nacional Bruto per Cápita más bajo de todos, así como el gasto en salud por habitante y como porcentaje del PIB. Tiene la más alta probabilidad de morir antes de los 5 años de edad y entre los 15 y los 60 años, sólo superada por Brasil y por México en el caso de las mujeres entre 15 y 60 años; tiene la más alta mortalidad neonatal, en malaria y en tuberculosis, así como la más baja disponibilidad alimentaria para escolares. Sin embargo, por razones seguramente asociadas a diferencias en el juego de sus factores de riesgo y de protección, logra superar a Brasil e igualar a México en esperanza de vida al nacer.
Por otra parte, Colombia tiene el precio más alto de medicamentos, pero de todos modos su gasto de bolsillo en salud es promedio. Eso no impide que a su vez tenga la mayor probabilidad de que sus hogares incurran en empobrecimiento debido al riesgo de ser afectados por enfermedades catastróficas, aunque el financiamiento de la salud sea predominantemente público (76%).
En comparación con los países seleccionados para el estudio, Colombia es el más inequitativo, o sea el de menor índice de Desarrollo Humano y con la mayor concentración de la riqueza (por GINI), lo que la hace ocupar un deshonroso puesto 87 en el concierto internacional.
Los modelos de salud en los 5 países
A continuación se detallan las características del modelo y sistema de salud y seguridad social implementado en cada uno de los países estudiados, así como sus principales logros:
Brasil
El Sistema Unificado y Descentralizado de Salud, y la creación del Sistema Único de Salud (SUS), son logros que se dan entre 1986 y 1988, que le dan importantes facultades y responsabilidades a los estados y municipios. La Constitución de 1988 señaló la descentralización como el eje estratégico del sistema sanitario, junto con los principios de universalidad, equidad e integralidad en la prestación de servicios de salud, con un adecuado control social participativo.
El SUS fue reglamentado en 1990, dejando al nivel federal la formulación de políticas y normas, así como la evaluación de las directrices. En ello participan los estados, haciendo control de gestión en sus jurisdicciones. Igualmente deben impulsar la descentralización o municipalización de los servicios de atención básica. Cada nivel de Gobierno define Consejos de Salud, que incluyen agentes gubernamentales con prestadores de servicios, profesionales y usuarios. Hay subsidios federales y de pago de servicios según criterios de población, perfiles epidemiológicos, características de las redes de servicios y desempeños anteriores.
En 1993, con el cambia de legislación, se fortaleció la descentralización de la atención primaria. Los gobiernos estatales asumieron su papel de dirección y control de los servicios de salud, haciendo delegaciones generales y parciales a los municipios.
A finales de los 90, pese a diferencias particulares en coberturas, responsabilidad y calidad, los municipios tenían gran protagonismo en el sector. Empezando el nuevo siglo se crearon las denominadas “regiones asistenciales de salud”, en las que se propició la asociación de municipios, con grandes mejoras en eficacia y uso de los recursos existentes. Por éste mecanismo se hizo la compra de insumos y medicamentos, se canalizaron servicios especializados y se dio un mejor aprovechamiento del presupuesto nacional de salud que se transfiere a los estados y municipios. A éstos mecanismos se les denominó “bloques de financiamiento”.
Desde el año 2006 se establecieron metas y compromisos comprometiendo acciones nacionales y responsabilidades estatales y municipales mediante la operación de un conjunto de instrumentos de programación y planeación.
Actualmente el Sistema Único de Salud (SUS) cubre al 75% de la población. Se financia con impuestos generales y contribuciones que se recaudan en los diferentes niveles de organización gubernamental. Opera descentralizadamente con establecimientos de salud propios y contratados con el sector privado, que funciona mediante esquema de aseguramiento llamado Salud Complementaria, que se financia con dineros de empresas y de familias. Éste cuenta con modalidades como la medicina de grupo, las cooperativas médicas, Planes Autoadministrados, y los planes de seguros de salud individuales. La población de altos ingresos también recurre al SUS para cubrir sus necesidades en problemas de alto costo, pagando de su bolsillo.
Chile
Actualmente el sistema público de salud chileno se denomina Sistema Nacional de Servicios de Salud (SNSS) y está compuesto por el Ministerio de Salud y sus organismos dependientes, el Instituto de Salud Pública, la Central de Abastecimiento, el Fondo Nacional de Salud (FONASA) y la Superintendencia de Salud. Cubre aproximadamente a 70% de la población, incluyendo a los pobres del campo y las ciudades, la clase media baja y los jubilados, así como los profesionales y técnicos con mejores ingresos que eligen sumarse a él. Se financia con impuestos generales, contribuciones obligatorias y copagos a través del FONASA.
Aunque utiliza su propia red de 29 Servicios de Salud Regionales y el Sistema Municipal de Atención Primaria, también contrata con el sector privado, que a su vez se financia con contribuciones obligatorias mediante las Instituciones de Salud Previsional (ISAPRE), cubriendo un poco más del 17% de la población de mayores ingresos. Por otro lado, los accidentes laborales y enfermedades profesionales son atendidos por mutuales para el 15% de la población. Un 10% de la población está cubierta por los Servicios de Salud de las Fuerzas Armadas. Los trabajadores independientes pueden elegir afiliarse directamente al FONASA o alguna ISAPRE.
Colombia
El Sistema General de Seguridad Social en Salud (SGSSS), cuenta con dos regímenes: el contributivo (RC) y el subsidiado (RS). El RC afilia a los trabajadores asalariados y pensionados y a los trabajadores independientes con ingresos iguales o superiores a un salario mínimo. El RS incluye a todas las personas sin capacidad de pago. La cobertura combinada de los dos regímenes se estima por encima del 90% de la población. También existen Regímenes Especiales (RE) que cubren a las Fuerzas Militares, la Policía Nacional, la Empresa Colombiana de Petróleos (ECOPETROL), el Magisterio y las universidades públicas.
El RC se financia mediante cotizaciones de sus afiliados. El RS opera con base en un subsidio cruzado del RC más otros fondos fiscales procedentes de impuestos generales. La afiliación al SGSSS es obligatoria, mediada por las denominadas Entidades Promotoras de Salud (EPS), públicas o privadas, que ofrecen planes de servicios como el Plan Obligatorio de Salud (POS) o bien el POS-S para los afiliados al RS. Las EPS transfieren los fondos recaudados por concepto de cotizaciones al Fondo de Solidaridad y Garantía (FOSYGA), el cual paga a las EPS el valor equivalente a la unidad de pago por capitación (UPC) ajustado por riesgo, de acuerdo con el número de afiliados que tenga cada una de ellas. Tanto la UPC como el POS son establecidos por el gobierno.
Los proveedores de atención son las instituciones prestadoras de servicios (IPS), públicas o privadas, algunas pertenecientes a las EPS, pero en todo caso son contratadas por las EPS.
El sector privado ofrece seguros privados a la población de mayores recursos, que también suele acudir a la consulta privada. Parte de la población de medianos ingresos, acude a la consulta privada haciendo pagos de bolsillo, generalmente debido a deficiencias del sistema.
Las expectativas de cobertura total generadas con la Ley 100 de 1993 no se cumplieron. La implementación del nuevo sistema de seguridad social en salud no pudo ser hecha satisfactoriamente en la práctica, lo que dilató el alcance de las metas propuestas. Las demoras en legislar acerca de los paquetes de atención mínima en salud, el conocimiento de la información sobre la calidad de los hospitales, la crisis económica de finales de los años 90, la baja capacidad de gestión de los municipios y de las nuevas EPS, la rigidez de los asuntos laborales del personal hospitalario y las dificultades para transferir recursos a municipios sin acreditación, forman parte de las limitaciones del proceso de implementación del sistema.
La competencia “regulada” que se deriva del modelo que se implementó, puso en aprietos a los hospitales públicos, que no tenían la flexibilidad suficiente para desempeñarse en una industria con nuevas reglas de juego de mercado. Seguir atado a regulaciones y estructuras internas derivadas del antiguo sistema puso a los hospitales en dificultades financieras, al menos inicialmente, al arrastrar grupos poblacionales no actualizados frente al régimen de capitación constituido. En etapas subsiguientes, se ha considerado en algunos estudios, que los hospitales lograron superar tal situación, mejorando incluso du eficiencia y la calidad de los servicios.
Se considera que el financiamiento del sistema de salud de Colombia puede asemejarse al de los países desarrollados, si se le mira desde la perspectiva de los aportes del sector privado en el gasto total. Pese a que los prestadores privados son esenciales en el modelo, el Estado lo financia predominantemente. Como referencia se señala que, mientras en la mayoría de los países latinoamericanos el aporte del sector privado al financiamiento de la salud es superior al 50%, en Colombia es tan solo del 24%. Únicamente Cuba y Costa Rica están por debajo de esa cifra, con un 14%.
Costa Rica
Los actores más importantes en la formulación de políticas de salud en Costa Rica son el Ministerio de Planificación Nacional y el Ministerio de la Presidencia. Sin embargo, el Ministerio de Salubridad Pública, según la Ley 5395, tiene la función de “definir la política nacional de salud, la normación, planificación y coordinación de todas las actividades públicas y privadas relativas a salud, así como la ejecución de aquellas actividades que le competen conforme a la ley”. Allí también se determina el derecho a las prestaciones de salud. Son en total 7 los organismos mencionados en el Decreto de Constitución del Sector Público de Salud.
La institución de mayor protagonismo es la Caja Costarricence de Seguro Social (CCSS), institución autónoma encargada del financiamiento, compra y prestación de la mayoría de los servicios de salud. Administra 3 regímenes: el seguro de enfermedad y maternidad, el seguro de invalidez, vejez y muerte, y el régimen no contributivo. Se financia con contribuciones de los afiliados, los empleadores y el Estado. La CCSS presta servicios en sus propias instalaciones y contrata a las entidades privadas para ampliar su capacidad. El sector privado en salud también se financia con pagos de bolsillo y con primas de seguros privados.
La CCSS tiene un gran poder, conferido por la Ley 17 que la creó, pues se le considera una institución autónoma, no sometida a ninguna directriz del poder ejecutivo ni de la autoridad presupuestaria del país. La fuente de los recursos que maneja son las contribuciones de los trabajadores, los empleadores y el Estado. A su vez, administra los dineros de la salud y hace la atención primaria mediante centros de atención sanitaria para toda la población, sin intervención de los municipios.
Por su lado, el Instituto Nacional de Seguros cumple funciones paralelas, pero centradas en los problemas de salud ocupacional, enfermedades y accidentes laborales. El Ministerio de Salud (MS), cuenta con una dirección de salud pública que se apoya en una red de unidades operativas en los niveles regional y local, para realizar la vigilancia y control epidemiológicos.
Hay otras entidades que también hacen parte del sector salud, como el Instituto Costarricense de Acueductos y Alcantarillados, que provee información y hace promoción de estudios sobre recursos hídricos y asuntos medioambientales; el Instituto sobre Alcoholismo y Farmacodependencia, que tiene como objetivo “la dirección técnica, el estudio, la prevención, el tratamiento y la rehabilitación de la adicción al alcohol, el tabaco y otras drogas lícitas o ilícitas, además desempeña otras funciones que la ley establece y es responsable de coordinar y aprobar todos los programas tanto públicos como privados relacionados con sus fines” (Ley 8289).
Por otra parte, el Instituto Costarricense de Investigación y Enseñanza en Nutrición y Salud, apoya la investigación en el tema y la prevención de problemas prioritarios de salud. Es un organismo “responsable de dirigir, conducir y ejecutar investigaciones en materia de salud y participar en los procesos de vigilancia epidemiológica y enseñanza, en concordancia con las prioridades del país”. Con una orientación más académica, a la función anterior se suma el Instituto de Investigación en Salud de la Universidad de Costa Rica.
México
Desde los años 80 la Secretaría de Salud realizó acciones de descentralización al menos en 14 Estados de la Unión. Este proceso continúa, dándose progresivamente en la salud primaria tanto en los estados como en los municipios, bajo directrices y presupuestos fuertemente normados, al punto que más que una descentralización, se habla de una desconcentración de servicios. La participación y el protagonismo ciudadanos son considerados como temas pendientes.
En 1996 se suscribió el “Acuerdo nacional para la descentralización de los Servicios de Salud”, entre el Secretario de Salud, los Gobernadores de los 31 estados de la República y los dirigentes del Sindicato Nacional de Trabajadores de la Secretaría de Salud. Este acuerdo se considera de la mayor trascendencia, pues se plantea transferir a los estados la responsabilidad de hacer la atención primaria y dar servicios de medicina preventiva a la población general. Estableció la universalidad de los servicios, al incluir como beneficiarios a la población no afiliada a la seguridad social o que no tengan capacidad para resolver sus dificultades de salud.
Hoy el sistema de salud de México diferencia claramente dos sectores: el público y el privado, que en conjunto ofrecen una cobertura al 90 % de la población.
El sector público comprende la seguridad social, que cubre a los trabajadores del sector formal de la economía a través de entidades como el Instituto Mexicano del Seguro Social (IMSS), el Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado (ISSSTE), Petróleos Mexicanos (PEMEX), la Secretaría de la Defensa Nacional (SEDENA), la Secretaría de Marina (SEMAR) y otros; y las instituciones que prestan servicios a la población sin seguridad social, como el Seguro Popular de Salud (SPS), la Secretaría de Salud (SS), los Servicios Estatales de Salud (SESA) y el Programa IMSS-Oportunidades (IMSS-O).
El sector privado, que atiende a la población con capacidad de pago, se financia con venta de servicios y con las primas de los seguros médicos privados, ofrecidos en consultorios, clínicas y hospitales privados.
El financiamiento de la seguridad social tiene tres componentes: contribuciones gubernamentales, contribuciones del empleador (el ISSSTE, PEMEX, SEDENA y SEMAR es financiado por el gobierno mismo) y contribuciones de los empleados. La Secretaría de Salud y los SESA se financian con recursos del gobierno federal y de los gobiernos estatales, además de las cuotas de recuperación, que en pequeñas cantidades pagan los usuarios al recibir la atención. El gobierno federal, los gobiernos estatales y cuotas familiares financian al SPS, al igual que compra servicios para los afiliados a la Secretaría de Salud y a los SESA.
Algunos investigadores y expertos consideran qué este modelo de “descentralización etiquetada” del sector salud limita seriamente la autonomía y la capacidad de decisión de los estados, haciendo que no se asuman responsabilidades ni se planteen programas ni propuestas específicas a éste nivel. Solamente los estados con recursos, que son excepcionales, han podido solventar sus déficits y hacer innovaciones para resolver sus problemas epidemiológicos y atender sus prioridades en salud preventiva, como bien lo ha señalado la asociación de gobernadores CONAGO, importante organización a la hora de hacer demandas al nivel federal.
Variables de caracterización en los 5 países
Coberturas poblacionales
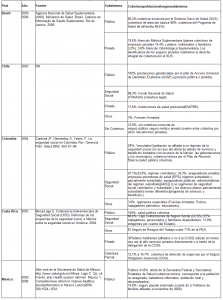
El cuadro anterior muestra cifras de 2006 (no han variado sustantivamente a la fecha) sobre coberturas de los distintos componentes de cada sistema de salud en los 5 países seleccionados.
El problema fundamental para analizar tales coberturas, todas ellas muy altas aunque con diferencias importantes entre aseguramiento público y aseguramiento privado, es que la afiliación de la población a los regímenes derivados de cada modelo, calificada como cobertura, no necesariamente refleja el acceso efectivo a los servicios, la atención integral, y mucho menos el goce real del derecho a la salud.
De hecho, cualquier sistema de salud considera como meta la cobertura universal. Pero el acceso efectivo a los servicios siempre estará condicionado por múltiples factores económicos, administrativos, organizativos, políticos, culturales, de infraestructura, tecnología, calidad y disponibilidad de personal prestador de servicios. Estas restricciones al acceso suelen estar estrechamente relacionadas con deficiencias en la equidad, siendo los grupos vulnerables los más afectados.
En cuanto a los logros en los programas de vacunación, los datos muestran que Colombia y Costa Rica tienen, en términos generales, coberturas de vacunación inferiores a los demás países, lo cual, con excepción de México, que no reporta casos en ninguno de los problemas seleccionados, no necesariamente implica mayor incidencia de las enfermedades relacionadas, como sucede con Brasil, donde pese a las altas coberturas de inmunización, sigue presentando casos en muchas de las patologías relacionadas.
Gasto y financiamiento en salud
Conocer el gasto nacional en salud y sus características permite evaluar la equidad y la eficiencia con que se asignan y utilizan estos recursos. En general, el gasto en salud se ha caracterizado por ser el resultado de las transformaciones del modelo económico, de la definición del papel del Estado en la economía, del fortalecimiento del papel de la sociedad civil en el campo de la salud y de las modalidades con que la reforma del sector se ha aplicado a las políticas de financiamiento de los servicios de salud.
La proporción del gasto en salud relacionada con el PIB se suele utilizar como un indicador de la prioridad que la sociedad asigna a la atención de la salud de su población. Sin embargo, siempre el resultado estará sujeto a la capacidad redistributiva y de la calidad del gasto en términos de equidad y efectividad.
Al comparar el gasto en salud como porcentaje del PIB entre los países de interés, resalta la heterogeneidad y un patrón de desigualdad, Colombia por ejemplo, lejos del promedio de la región, reporta el esquema más negativo de indicadores (como se ve en el gráfico siguiente) además de ser el país con mayor desigualdad en términos de ingresos (coeficiente de Gini) es también el que tiene el gasto en salud por habitante más reducido; mientras Costa Rica (con menor nivel de vida de Colombia en términos de PPP) registra una menor desigualdad con uno de los mayores gastos en salud per cápita, sólo superado por Chile.
De acuerdo con la CEPAL, el gasto social en la región ubica a países como Colombia y México en un nivel intermedio con 500 a 900 dólares per cápita anuales; y a Brasil, Costa Rica y Chile en el nivel superior, con más de mil dólares per cápita anuales. Nuestros países muestran una participación en salud cercana al 50% del gasto social.
Comparación del gasto en salud según PIB, 2010

Brasil
El SUS (Sistema Único de Salud) de Brasil tiene 3 fuentes de financiamiento: Federal, Estatal y Municipal. En el 2004, los porcentajes de participación eran del
50.7, 26.6 y 22.7 respectivamente. Tal financiamiento se garantizó mediante reforma constitucional. Las fuentes federales particulares eran la “Contribución Provisoria sobre Movimientos Financiero”, la “Contribución para el Financiamiento de la Seguridad Social”, la “Contribución sobre el Lucro de Personas Jurídicas”, y los recursos ordinarios. En los niveles estaduales y municipales, las fuentes específicas fueron los presupuestos fiscales correspondientes.
Posteriormente, nuevas regulaciones modificaron las participaciones: el nivel federal aportaría el 10% de sus ingresos, 12% serían del nivel estatal y del Distrito Federal, y el 15% de los municipios. Estos niveles se han logrado en forma paulatina entre 2008 y 2011.
Los Fondos de Salud en su mayoría son los depositarios de los recursos del SUS, mientras que una parte de los recursos federales van a los estados y municipios mediante transferencias. A su vez, los estados trasfieren a los municipios, mientras que el sector privado se financia con recursos de las empresas que contratan planes y seguros privados para su personal, y con la compra de medicina prepagada y gastos de bolsillo de las familias.
Chile
Los servicios públicos de salud se financian con impuestos generales, aportaciones de los municipios y copagos hechos por los afiliados al Fondo Nacional de Salud (FONASA). Los fondos del sector privado provienen de las cotizaciones, aranceles y copagos tanto obligatorios como voluntarios de los afiliados a las ISAPRE y de los pagos de bolsillo que los usuarios de los servicios privados realizan al momento de recibir la atención. Todos los trabajadores están obligados a hacer una contribución al sistema de salud equivalente a 7% de sus ingresos gravables y pueden elegir pagarla al FONASA o a alguna ISAPRE. La contribución es voluntaria para los autoempleados.
En el 2003, el 27 % del gasto en salud de Chile correspondía a impuestos generales, 17% a cotizaciones de los trabajadores afiliados al FONASA, 16% a cotizaciones de los afiliados a las ISAPRE, 7% a cotizaciones voluntarias, 26% era gasto de bolsillo y 6% a los aportes directos de los municipios.
En los últimos años se logró incrementar significativamente la cobertura, según datos del “Estudio Nacional de Satisfacción y Gasto en Salud”, pero los gastos en salud se siguen considerando excesivamente altos. En las ciudades entre el 7 y el
15% de la población tuvo que sufragar gastos catastróficos en salud. Es el dato más alto de Suramérica para mediados de la primera década del siglo XXI.
Colombia
El financiamiento de la salud en Colombia se hace mediante contribuciones del gobierno, de los trabajadores asalariados, de los independientes afiliados y de las contribuciones de los empleadores. Estos recursos se recogen en el denominado “Fondo de Solidaridad y Garantía (FOSYGA)”, que a su vez redistribuye a las Empresas Promotoras de salud (EPS), de acuerdo con el número de filiados que reporten, con valores diferenciales según pertenezcan al régimen contributivo o al subsidiado. En éste último caso, a lo anterior se suman las transferencias que la Nación hace a los municipios para atender los servicios de salud.
Por su parte, las EPS contratan los servicios con las Instituciones Prestadoras de Servicios (IPS) bajo distintas modalidades: retrospectivo por evento, prospectivo por grupo diagnóstico y por capitación a los prestadores de ciertos servicios.
El Régimen Contributivo exige que los dineros sean entregados a las EPS que libremente seleccionan los trabajadores. Éstas afilian y registran a los usuarios y organizan la prestación de los servicios contemplados en el Plan Obligatorio de Salud (POS), remitiendo las afiliaciones al FOSYGA, para que les sea devuelta bajo la modalidad de Unidad de Pago por Capitación (UPC), que corresponde a cada persona afiliada. La UPS se debe calcular actuarialmente, por grupo de edad y sexo.
Las Secretarías de Salud de los municipios contratan a las EPS que atienden usuarios del Régimen Subsidiado e igualmente les pagan por UPC, esta vez de menor cuantía, la UPC-S o subsidiada. En general, tales EPS pueden ser entonces del Régimen Contributivo funcionando para el Subsidiado, Cajas de Compensación Familiar y Empresas Solidarias de Salud, que son de origen comunitario.
Según el tipo de planes que ofrezcan a sus afiliados, las EPS contratan servicios con IPS privadas o con entidades hospitalarias públicas. Según las normas, el Régimen Subsidiado debe ser contratado con entidades públicas al menos en un 60% del valor de los servicios, bajo ciertas obligaciones de calidad.
Bajo los principios de la “integración vertical”, algunas EPS cuentan con sus propias IPS. Pese a que la Ley 1122 limita ésta figura, la falta de control por parte del Estado ha permitido desarrollos inapropiados de ésta forma de crecimiento organizativo.
Existen Regímenes Especiales en entidades grandes, como en el Sector Educativo y las Fuerzas Armadas, que han conservados sus propios mecanismos de financiación, administración y hasta prestación de servicios.
Desde la expedición de la Ley 100 en diciembre de 1993, Colombia se comprometió a igualar los regímenes establecidos, que diferenciaban el derecho a la salud entre los afiliados que aportaban al Sistema de Seguridad Social (Régimen Contributivo) y aquellos que por sus limitaciones económicas debían ser subvencionados (Régimen Subsidiado).
Una gran parte de la población permanece siendo subsidiada, hecho que se respaldó con las medidas adicionales de financiamiento al Régimen Subsidiado introducidas en la Ley 1122 de 2007 y sus reglamentarios. Una de las razones para mantener tal situación es que mientras subsistan ciertas condiciones en la macroeconomía, como el desempleo y el subempleo o el empleo informal, y mientras una porción de los empleadores, como en el caso de los sectores agrícola y de la construcción, evadan las responsabilidades frente al Sistema de Seguridad y de Protección Social, los subsidios seguirán siendo necesarios, pues estos grupos poblacionales bien pueden superar el 60% de la población económicamente activa.
Lo anterior también incide en el alto valor que en Colombia tiene el gasto de bolsillo, agravado por el desproporcionado costo de los medicamentos, cuyos precios, prácticamente no controlados, superan significativamente a los de los demás países, al punto que muchos estudios señalan a Colombia como el país más costoso del mundo en tal aspecto. (Health Action International).
Vale la pena anotar aquí que, según el Departamento Nacional de Estadísticas (DANE), hay meses en los que los incrementos de los costos de salud superan en tres veces el del índice de precios al consumidor (IPC) en los demás ítems. Igualmente, la desalarización mencionada, dada su tendencia a aumentar, conducirá a una inevitable crisis financiera del sector salud. Aunque los expertos no se han puesto de acuerdo sobre el tamaño del déficit financiero del sector, y aunque algunos insisten en que los recursos sí alcanzan para atender a toda la población con un POS unificado, el incremento de la pobreza, el envejecimiento de la población y otros fenómenos, auguran una falta de sostenibilidad del financiamiento de la salud en Colombia.
Algunos síntomas que muestran la gravedad del problema financiero de la salud en el país, pueden percibirse en el déficit hospitalario, con cifras que oscilan entre
3,5 y 4,5 billones de pesos en deudas, mientras que los costos de intermediación (léase EPS, que han sido sindicadas por uso indebido de los recursos públicos que administran) pueden alcanzar los 9 billones de pesos.
Costa Rica
La Caja Costarricense de Seguro Social (CCSS) también se financia con aportes de empleadores, trabajadores y del Estado. Actualmente la cuota de cotización asciende a 22.91% de la nómina salarial. El patrón aporta 14.16% dividido en
9.25% para el SEM y 4.91% para el IVM; el trabajador aporta 8.25%, 5.50% para el SEM y 2.75% para el IVM; y el Estado aporta 0.50%, dividido en 0.25% para cada una. Los asegurados voluntarios e independientes aportan conforme a sus ingresos declarados y el Estado aporta 0.25%. Si los ingresos son menores a US$
885, el aporte es de 10.5% y si los ingresos superan ese monto se aporta 13.5%.
En los regímenes no contributivos, la financiación se hace a través del “Fondo de Desarrollo Social y Asignaciones Familiares”, más los impuestos que se imponen a los juegos de azar y a la venta de cigarrillos y licores.
En el Sector Privado, las instituciones prestadoras de servicios de salud, obtiene el financiamiento de los pagos de bolsillo de los usuarios. Se calcula que los seguros privados en Costa Rica solamente cubren el 2% de los hogares.
La CCSS recauda y distribuye los recursos teniendo en cuenta los llamados “compromisos de gestión”, cuyo propósito es asignar recursos de acuerdo con las futuras necesidades de salud de la población de cada área, según metas de desempeño anual hechas con la CCSS y los proveedores: EBAIS, clínicas, hospitales y cooperativas. Tales compromisos de gestión indican la cantidad y calidad de los servicios, los recursos económicos necesarios y la forma de evaluación que se aplica. Los pagos son capitados, prospectivos y tienen un 10% de incentivo. El personal prestador de servicios recibe sus salarios establecidos por escalas dadas por el gobierno central.
Los gastos de tipo catastrófico en salud en Costa Rica afectan entre el 0.24% y el 0.62% de los hogares, dato que se considera particularmente bajo para la región. En su mayoría, los gastos por hospitalización son muy bajos y no catastróficos.
México
Las instituciones de seguridad social en México son financiadas también por contribuciones de empleadores, obreros o empleados y del gobierno. La SSA y los SESA reciben recursos mayormente del gobierno federal, de los gobiernos estatales y pagos por atención de los usuarios. El IMSS-O, por su parte, se financia con recursos del gobierno federal, aunque lo opera el IMSS. El SPS se financia con contribuciones del gobierno federal, los gobiernos estatales y los individuos. Los hogares de menores recursos están exentos de estos pagos. Con estos recursos, el SPS le compra servicios para sus afiliados a los SESA.
Los investigadores consideran pertinente señalar que el financiamiento de la salud en México deja desprotegidos a muchos ciudadanos frente a situaciones de tipo catastrófico. En 2000 más de 3 millones de hogares presentaron gastos catastróficos y/o empobrecedores por motivos de salud. En 2006 esta cifra se había reducido gracias a la implantación de diversos programas sociales. Estudios recientes muestran que los gastos excesivos (catastróficos y empobrecedores) por motivos de salud disminuyeron de 4.1% (alrededor de 2.6 millones de hogares) a 2.7% (alrededor de 1.8 millones de hogares) entre 2004 y 2008. Estos mismos estudios indican que hay gran variación en la prevalencia de estos gastos.
En las ciudades, casi el 4% de los hogares tuvieron que afrontar gastos catastróficos. Si se comparan los hogares con adultos mayores con los que no tienen ni niños ni adultos mayores, la prevalencia de gastos catastróficos fue de 6 % contra 1.35 % respectivamente.
El gasto de bolsillo
El gasto de bolsillo representa los gastos que la población hace de manera directa, de su propio peculio, en servicios hospitalarios, procedimientos médicos, medicamentos y otros. En Latinoamérica el gasto de bolsillo se ha considerado como un indicador de las profundas desigualdades sociales y económicas de
los países. Con mayores detalles se le asocia a múltiples aspectos: falta de adhesión a los seguros, insuficientes coberturas en salud, falta de integralidad en los planes de beneficios, entre otros. Un gasto alto de bolsillo en salud suele ser reflejo de la presencia de adultos mayores en el hogar, así como de gastos catastróficos asociados a las hospitalizaciones.
Según datos de la CEPAL en “Panorama Social de América Latina 2011”, si consideramos como 1.0 el gasto público de cada país, el gasto de bolsillo en Brasil es casi 0.77, mientras que el de Chile es 1.16, el de Colombia es de 0.45, el de Costa Rica es de 0.37 y el de México es de 1.23.
Como se puede colegir, en Chile y en México el gasto de bolsillo en salud es superior al gasto público en salud. Por otro lado, el empobrecimiento de los hogares derivado de alto gasto en salud, normalmente asociado a gastos por problemas catastróficos en salud, en Brasil y en México es del 0.5 %, en Chile es de 0.8 % y en Colombia es de 1.0%, lo que muestra inequidades mayores en el sistema de seguridad social. En contraste, Costa Rica no tiene éste riesgo pues el sistema atiende el 100% de los eventos catastróficos en salud.
Consideraciones acerca del derecho a la salud y la equidad
En términos generales, los países con modelos de atención mixtos (públicos y privados), que ofrecen diferentes esquemas de atención, con diferencias o restricciones en el tipo de servicios, han sido considerados más inequitativos que aquellos que tienden a unificar su sistema de salud.
Tengamos en cuenta que Latinoamérica ha sido catalogada como la región más inequitativa del planeta por entidades como la ONU, el Banco Mundial y la OPS/OMS. En el cuadro anterior, construido con datos del último informe de Desarrollo Humano de las Naciones Unidas, puede verse que Colombia no solamente ostenta el menor IDH de los 5 países estudiados, sino que también tiene la mayor concentración de riqueza, según el Coeficiente Gini.
En cuanto al derecho a la salud y a la seguridad social, es importante tener presente que en América Latina los mecanismos de protección social presentan una hibridez considerable. Se mantiene cierta influencia del modelo bismarckiano de seguros sociales; la asistencia social sigue jugando un papel muy importante para los estratos sociales más vulnerables y al mismo tiempo, en materia de pensiones, se ha instaurado un régimen privado, que en muchas ocasiones rompe con el principio de solidaridad, que según algunos debe caracterizar a la seguridad social.
Pese a la vocación social que se comparte en la región y que se expresa en la constitución y las leyes de cada país latinoamericano, así como a la tradición en hacer reformas sectoriales con cierta frecuencia, el goce efectivo del derecho a la salud y a la protección social distan mucho en su expresión real y cotidiana en la mayoría de tales países, como se verá en seguida al comentar brevemente la situación de cada país.
Brasil
Con el cuarto lugar en el IDH de los cinco países estudiados, Brasil no deja de ser incubadora de grandes desigualdades en salud. El 15,8 % de la población no tiene acceso a las condiciones básicas sanitarias, educación y salud; el 11,4 % muere antes de los 40 años. En algunas regiones, siendo la población negra tres veces más que la población blanca, los años perdidos de aquella fueron 30 veces superiores.
Chile
Siendo el país con mayor IDH de la región, y un alto gasto de bolsillo derivado de la forma de organización y financiamiento del sistema de salud, Chile presenta inequidades significativas en salud para la población de menores recursos, pues el derecho a la salud está estrechamente asociado a la capacidad de pago, pese a que desde 1990 los gobiernos han formulado políticas dirigidas a enfrentar las inequidades.
Colombia
Al igual que en México o Brasil, Colombia ha mostrado siempre importantes inequidades por género, por ciertos grupos de edad, por relación urbano – rural, por regiones nacionales y zonas de grandes ciudades con alta vulnerabilidad, dados sus factores de riesgo y otras variables asociadas al tema. Pero desde la formulación de la Ley 100 de 1993 y en la medida de su aplicación en el desarrollo del Sistema General de Seguridad Social, surge una nueva expresión de dichas inequidades: los regímenes de afiliación o aseguramiento al sistema. Desde su origen, la Ley 100 introdujo una contradicción con sus principios, en especial el de la equidad, al crear el Régimen Subsidiado, asociado a planes de beneficios con menor alcance para la población de menores recursos, no empleada en el sector formal de la economía.
La información obtenida en la Encuesta Nacional de Salud de 2007 y su posterior análisis, muestra grandes diferencias en la morbilidad y la mortalidad entre la población afiliada a los dos regímenes, contributivo y subsidiado, siempre evidenciando la desventaja del subsidiado. Tal situación ha llevado a los usuarios del sistema de salud a enfrentar las prácticas discriminatorias en los servicios de las entidades aseguradoras y prestadoras, a sobresaturar el sistema judicial interponiendo tutelas para obtener sus derechos.
La Corte Constitucional, mediante sentencias y autos, ha tenido que conminar a las instituciones, tanto privadas como públicas, a corregir situaciones y ajustarse a la legislación existente, sin que la situación general se haya modificado sustancialmente. Todo parece indicar que la imposibilidad de la población colombiana para ejercer el goce efectivo de su derecho a la salud, no solamente se debe a los incipientes enunciados constitucionales, sino también a un sistema de salud y protección social diseñado de manera tal que permite innumerables perversiones por parte de sus actores.
Costa Rica
Tercero en IDH en este grupo de países, Costa Rica tiene la menor desigualdad según su Coeficiente Gini. Sin embargo, aún persisten desigualdades relacionadas con el derecho a la salud, de las cuales se han indicado sobre todo las relacionadas con los costos de adquisición de ciertos servicios, como los medicamentos en las diferentes regiones (cantones). Los que tienen mejores condiciones económicas ofrecen más alternativas y precios más favorables en medicamentos importantes para la atención de problemas de salud relevantes.
México
Pese a que su índice de desarrollo humano (IDH) es el segundo más alto de Latinoamérica, en este país hay un reconocimiento explícito de las grandes inequidades existentes en general y en particular en el campo de la salud, como puede verse en su Plan Nacional de Desarrollo: los índices de enfermedad afectan especialmente a las mujeres, a los niños, a los ancianos, a los pobres, a los indígenas y a las regiones y municipios con mayor marginalidad.